-
坏死组织作为肉芽生长、伤口收缩和再上皮化的物理障碍,会妨碍伤口的愈合,此外因为其能够“窝藏”细菌而有可能导致伤口感染【1】;
-
伤口床的失活组织越多,对于深层组织的损伤越严重,伤口闭合所需的时间越长;
-
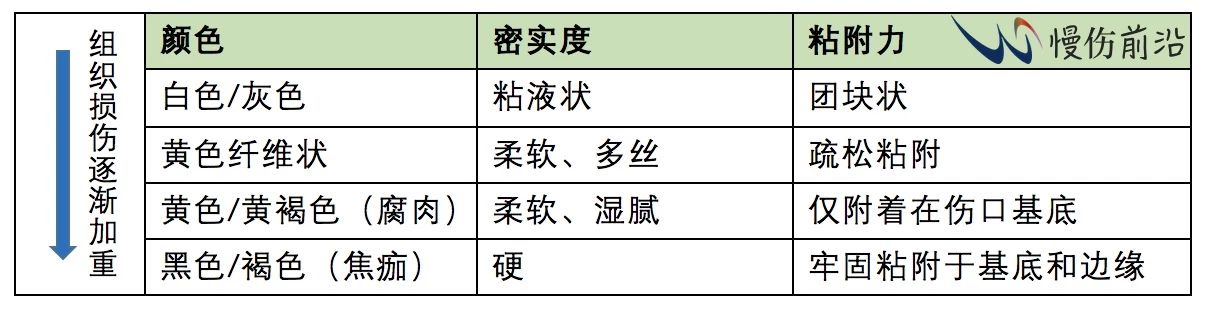
组织死亡后,其颜色、黏稠度和粘附性会发生改变,下表描述了纤维蛋白(Fibrin)、腐肉(Slough)和焦痂(Eschar)等失活组织的特点:
 从伤口去除坏死和失活组织的方法是清创。下表描述了不同类型的清创方法并提供了例子【1】:
从伤口去除坏死和失活组织的方法是清创。下表描述了不同类型的清创方法并提供了例子【1】: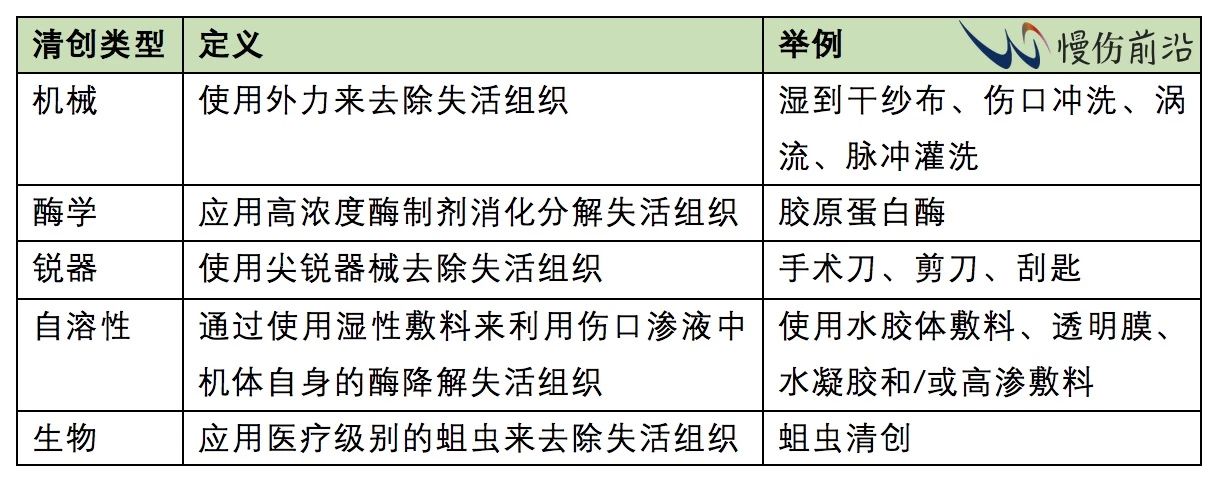
o 清创方法的选择有赖于多种因素,包括:
-
医护人员的能力和医用材料的可及性;
-
伤口病人的整体健康情况和伤口的愈合能力;
-
伤口和伤口组织的特点;
-
伤口相关疼痛是否存在;
-
所需的清创速度和组织选择性;
-
清创技术的相关成本;
-
伤口感染是否存在,例如当存在未被充分治疗或治疗效果不佳的进展性蜂窝织炎/败血症时,不应进行清创。
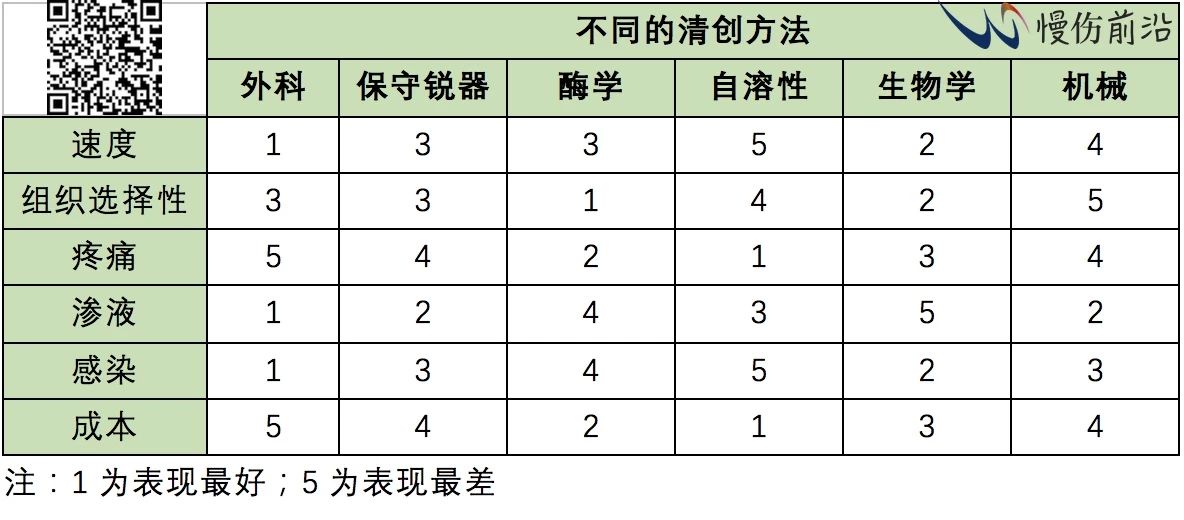
o 下表列出了每种清创方法的优点/缺点【2】:
 o 存在的失活组织类型能够帮助我们判断伤口愈合所处的阶段,进而可以帮助指导选择治疗方法。红/黄/黑(RYB)系统很好地表现了这一点【2】:
o 存在的失活组织类型能够帮助我们判断伤口愈合所处的阶段,进而可以帮助指导选择治疗方法。红/黄/黑(RYB)系统很好地表现了这一点【2】:
o 清创策略通常会同时包含一种以上的清创方法,例如保守锐器清创加自溶性清创;
o 在开始任何形式的清创之前,必须对患者和其伤口的“愈合能力”进行评估(详见“决定愈合能力的工具”):
-
“可愈合”伤口中的失活组织、污染物或感染组织必须被清除以允许伤口愈合;如果伤口表现为足跟处干燥、稳定的焦痂,则需让其干燥后自我脱落,如以“维持”方式治疗;
-
对“维持”伤口的适宜清创可以将其转入伤口愈合的炎症期,从而让其以更加有序的方式进行愈合;
-
“不可愈合”伤口只有在必要的情况下才可以清除失活组织(由训练有素的医护人员如伤口专家、ET护士进行)以管理细菌负荷、渗液、和/或异味;激进的清创至出血组织属于禁忌;
-
下述“不可愈合”伤口不应被清创【3】:
-
周围动脉疾病患者的动脉性伤口(稳定干性坏疽或干性缺血性伤口);
-
有出血风险的伤口
-
恶性或炎性伤口
-
动脉循环障碍患者的下肢压力性溃疡
-
姑息患者之伤口
-
对于证据支持的中至重度动脉功能不全(例如ABI<0.6或>1.2)的患者的伤口,可以谨慎清创
o 为了评价清创的有效性,须观察【1】:
-
失活组织量的减少,可通过线性测量、照相、和/或计算组织覆盖伤口床之比例来衡量,例如:
-
肉眼已不可见
-
失活组织占伤口床比例<25%
-
失活组织占伤口床比例25%-50%
-
失活组织占伤口床比例50%-75%
-
失活组织占伤口床比例75%-100%
-
失活组织类型的改变,例如:随着失活组织水分的增加,其外观变化呈现为干燥-湿软-软-粘液状,颜色可从黑色/褐色变为黄色/黄褐色
-
失活组织粘附性的改变,例如随着清创的开展,失活组织的粘附力会下降
适用范围:本指南/流程旨在供一线医护人员使用,辅助其对伤口的评估和管理。
流程
注:清创是伤口整体管理的一部分。
评估
-
审查患者病历,确认下列信息,因其可以帮助你确定患者和其伤口是否适宜清创,且能够帮助你对评估/清创/敷料更换所需的物料进行计划:
a) 愈合能力
b) 是否存在清创注意事项、禁忌症、适应症
c) 伤口的大小、位置和特点等信息
d) 伤口疼痛史
e) 当前伤口感染、治疗和反应
-
当前伤口诊疗计划和措施
计划
-
预期结果
a) 患者及其监护人/照护人员的信息,如果需要清创则选择最适宜的清创方法、及伤口敷料
b) 所获得的信息将帮助我们确定清创的效果,例如失活组织的量是否减少、失活组织类型是否变化、失活组织的粘附力是否下降
c) 注册护理人员,协同患者及其照护人员和其他所涉学科人员,能够使用评估信息来启动/修改和执行适宜的、以患者为中心的多学科诊疗计划,包括为诊疗人员提供清洗的方向和指导
-
向患者和/或其照护人员解释流程和目的,并获得书面/口头同意
-
评估术前疼痛药物的需要,因为换药和或清创可能会产生疼痛。如果需要,在开始换药/清创术前,须给予足够的时间使药效达到最大值
执行
-
保护患者隐私,确保其处于舒适的体位以辅助伤口的评估和开展清创和换药
-
洗手,准备评估工具和所需的清创和伤口敷料等
-
如果患者卧床,抬高床面至舒适的位置以方便伤口评估和治疗
-
确保足够的照明
-
穿戴干净的手套和个人防护器材,例如手术衣、眼镜和/或口罩
-
揭除伤口敷料,仔细观察其外观和渗液印记,评估异味
-
根据机构规定丢弃已用敷料和脏的手套
-
洗手,换新手套,使用30cc注射器和18G造影管,用生理盐水冲洗伤口。造影管/导管头距离伤口床3-5cm,加压冲洗去除疏松失活组织
-
使用14Fr直导管冲洗窦道和大的潜行
-
用纱布轻拍打伤口床至干,并擦干伤口周围皮肤
-
使用NPUAP PUSH 3.0评估伤口
-
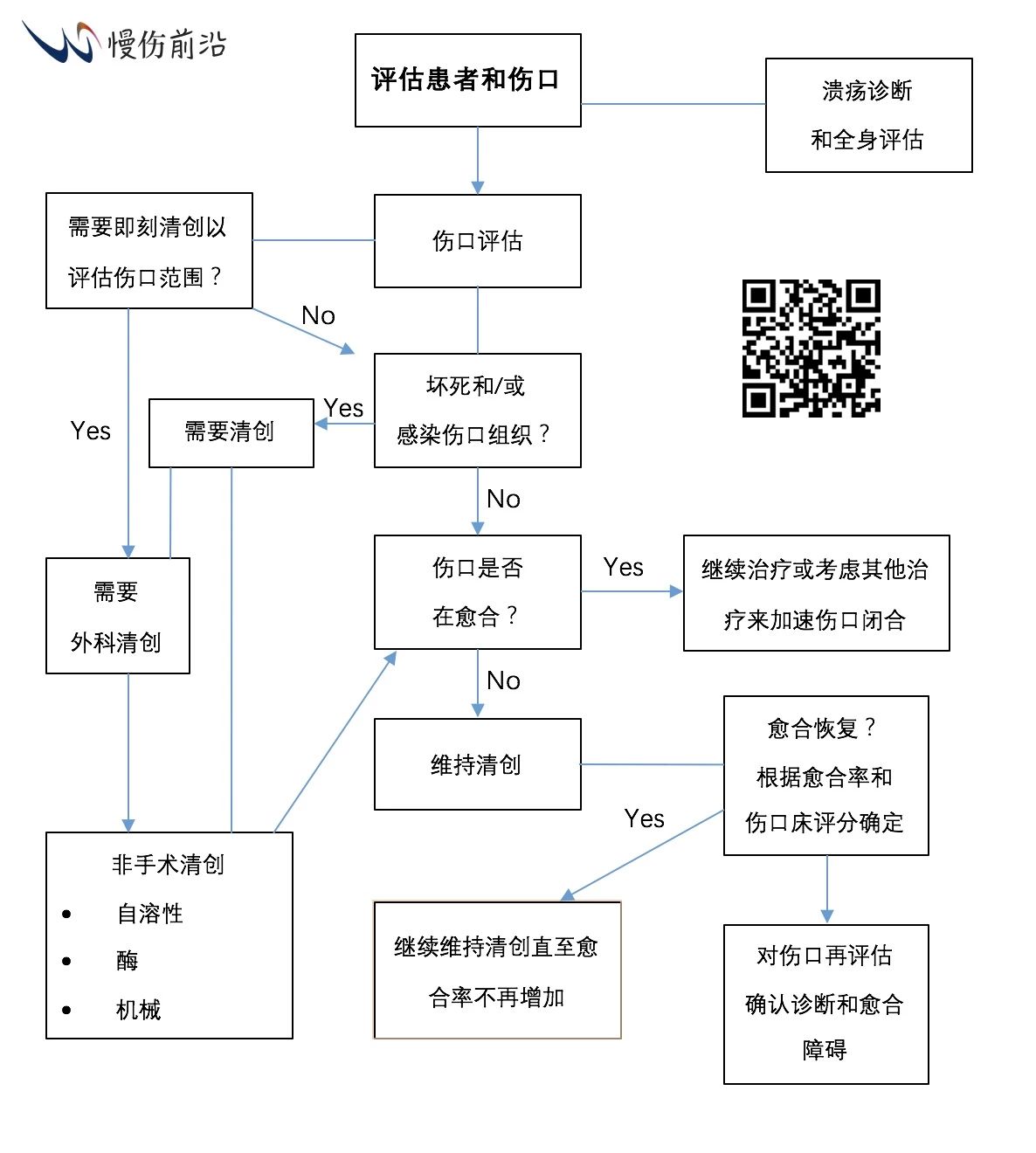
基于伤口评估、患者病历和与患者及其监护人/照护人员的讨论,确定清创是否适宜,并选择最适宜的清创类型执行。下述算法有助于你决策和选择适宜的清创类型:
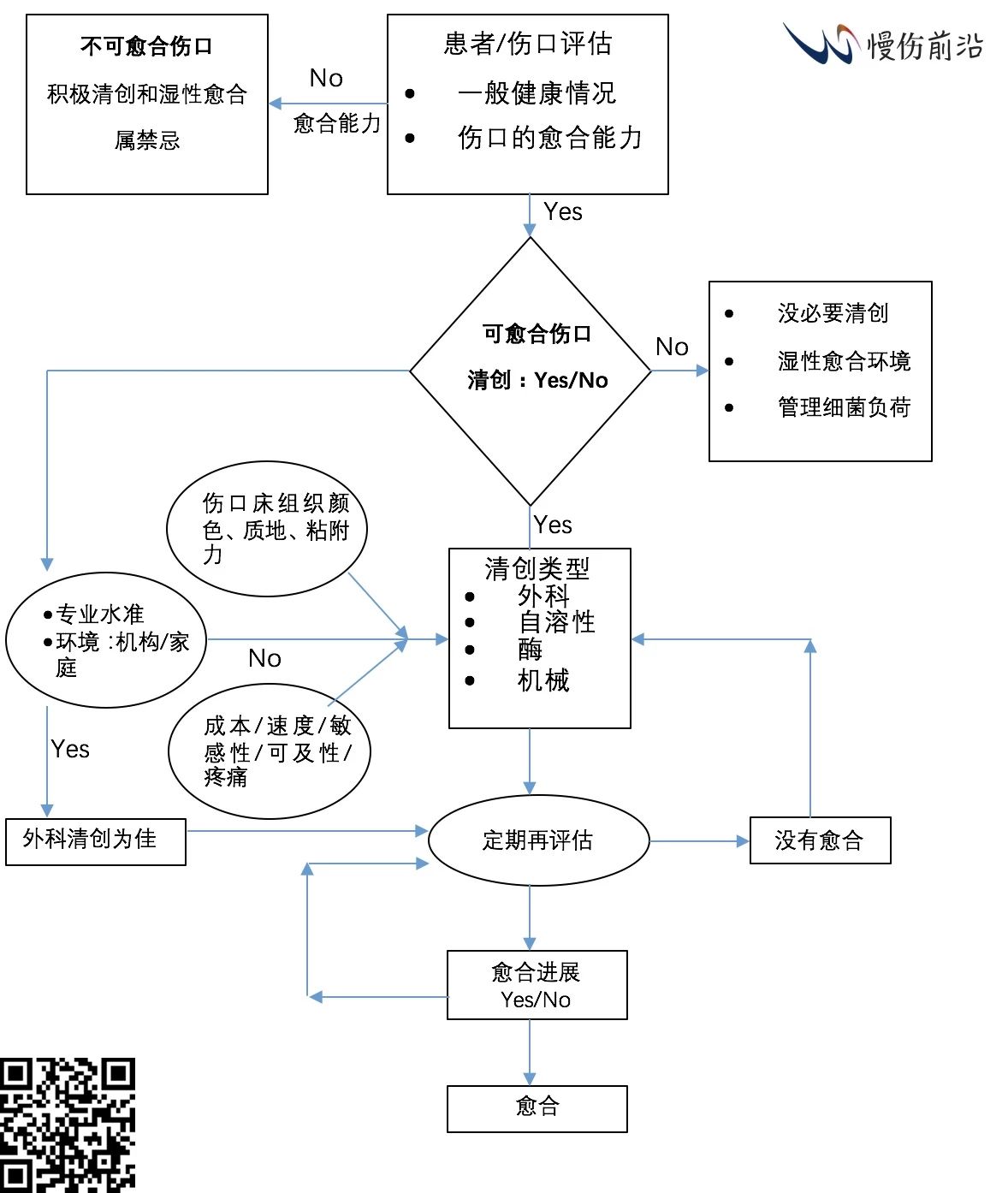
13. 为了确定是否“维持”清创适用,且如果是,哪种类型的清创最为适宜,可以考虑使用下述算法【5】:
执行-酶清创
-
确认医生医嘱
-
在使用酶制剂前须用手术刀对硬的焦痂(如果有)进行交叉划线
-
使用棉签将酶软膏涂抹覆盖失活组织。或者,将酶软膏涂抹于纱布敷料上,然后覆盖伤口表面。注意:所用纱布敷料必须浸湿,因为酶制剂发挥作用需要湿性环境。
-
使用适宜的二层敷料固定。注意:酶清创通常需要每天换药1-3次,因此使用高级二层敷料如泡沫敷料,并不适宜。
执行-自溶性清创,透明膜敷料
-
为了保护伤口周围皮肤免受渗液损伤,可使用皮肤屏障产品。
-
在使用透明膜敷料覆盖伤口表面之前,可以先使用非粘连敷料覆盖,以防止透明膜敷料与伤口床粘连。
-
使用透明膜敷料覆盖伤口。
-
敷料更换频率需基于伤口渗出量来决定,例如我们需要让伤口表面保持潮湿,但不能让敷料渗漏或脱落。
执行-自溶性清创,水胶体或片状水凝胶敷料
-
为了保护伤口周围皮肤免受渗液损伤,可使用皮肤屏障产品。
-
根据厂家使用说明使用水胶体或水凝胶敷料。注意:如果伤口渗出少,可以使用水凝胶或水胶体覆盖伤口床增加湿度。如果伤口为中度渗出,可以使用高渗性敷料来增加湿度(注意:高渗性敷料和凝胶能导致痛感,如果出现,须马上停止)。
-
有些情况下可以使用透明膜敷料在水胶体敷料边缘加固,或整体覆盖水胶体敷料以增加其密封性。
-
敷料更换频率需基于伤口渗出量来决定,例如我们需要让伤口表面保持潮湿,但不能让敷料渗漏或脱落。
评价
-
预期之外的结果:
a) 伤口出现无法控制的出血
b) 疼痛控制不佳
c) 伤口床失活组织增加和/或失活组织类型或粘附力没有发生预期变化
-
至少每周使用NPUAP PUSH 3.0对伤口再评估以确保清创的有效性、以及接下来的清创有效、以及确定是否需要进行重复清创或使用其他清创方法,例如:
a) 坏死组织量应该减少
b) 坏死组织粘附力应该降低
c) 坏死组织的类型和颜色应该改变
参考文献:
1. Bates-Jensen BM, Apeles NCR. Management of necrotic tissue. In: Sussman C, Bates-Jensen B., eds. Wound Care: A collaborative practice manual for health professionals. Third Ed. Baltimore: Lippincott Williams & Wilkins, 1997:197-214.
2. Krasner D. Wound care: how to use the red-yellow-black system. Am J Nurs. 1995:95(5):44–47.
3. Signe-Picard C, Cerdan, MI, Naggara C, et al. Flammacérium in the formation and stabilization of eschar in chronic wounds. Journal of Wound Care. 210;19(9):369-378.
4. Sibbald RG, Williamson D, Orsted H, et al. Preparing the wound bed – debridement, bacterial balance, and moisture balance. Ostomy Wound Management. 2000;46(11):14-35.
5. Falanga, V, et al. Maintenance debridement in the treatment of difficult-to-heal chronic wounds. Recommendations of an expert panel. OWM Supplement. June 2008:1-15.
文章来源:慢伤前沿
-
-

